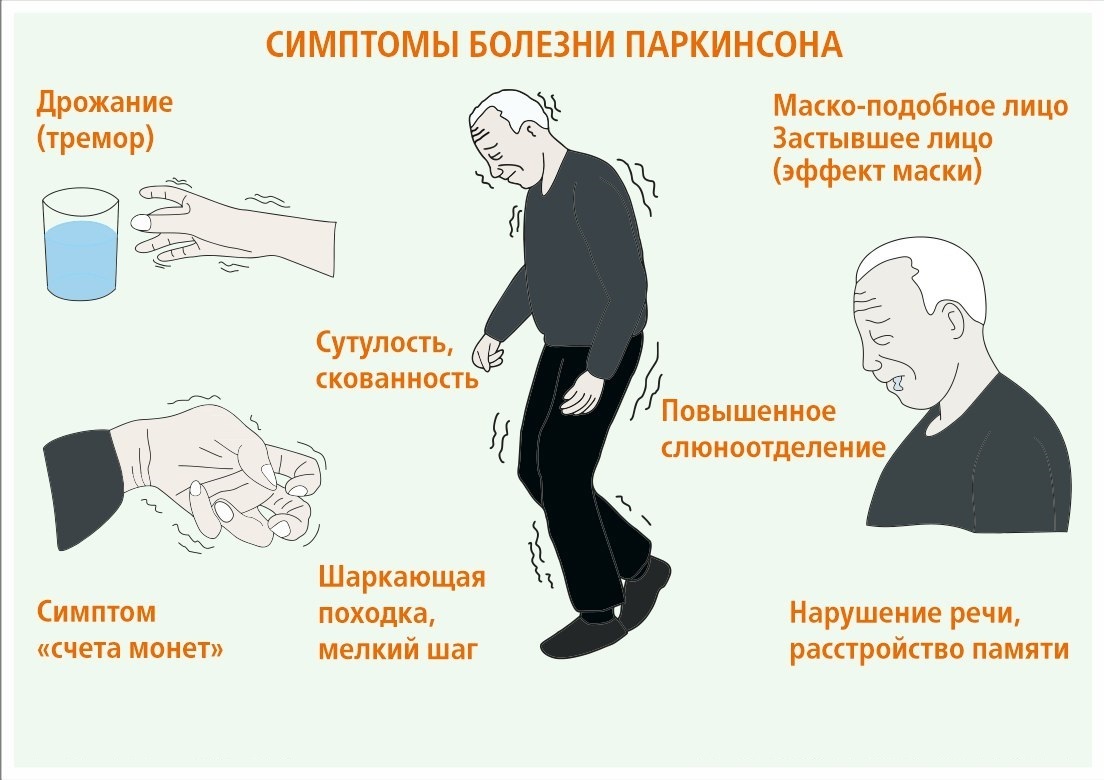
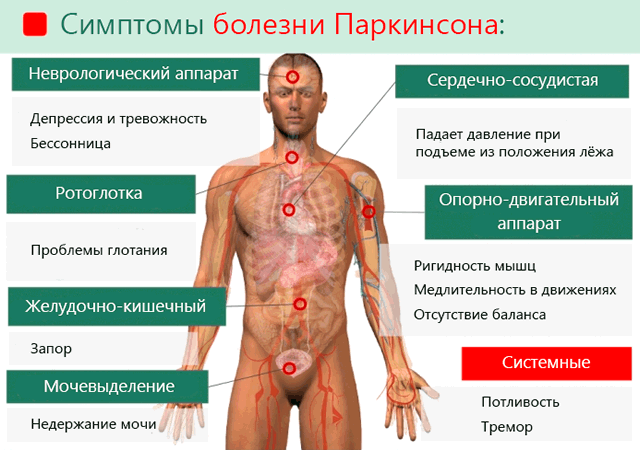
Симптомы болезни Паркинсона
Симптомы болезни Паркинсона многочисленны и обычно развиваются постепенно и сначала незначительны. Маловероятно, что пациент испытает все или большинство из них.
Основные симптомы
3 основных симптома болезни Паркинсона влияют на физическое движение:
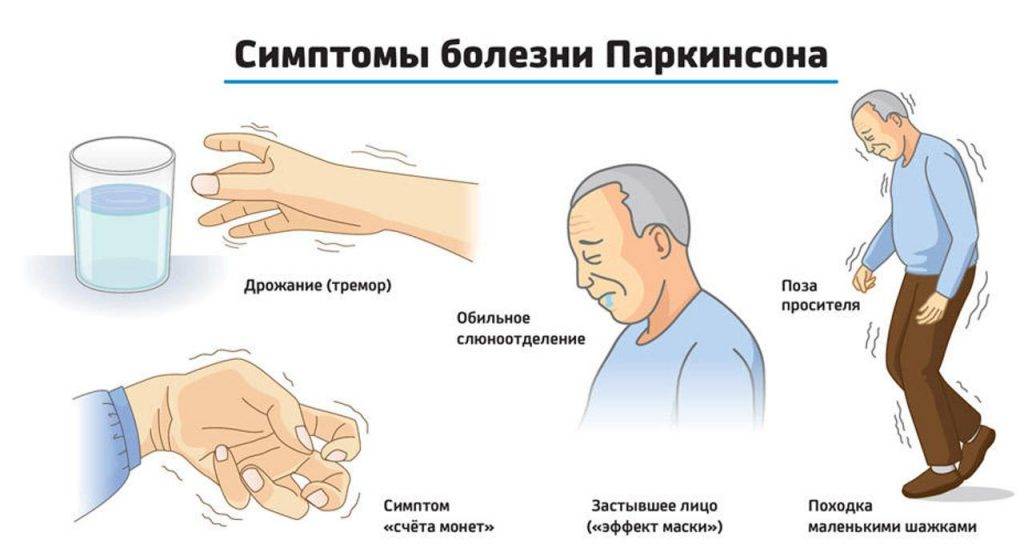
- тремор – дрожь, которая обычно начинается в руке и чаще возникает, когда конечность расслаблена и находится в состоянии покоя;
- медлительность движений (брадикинезия) – физические движения намного медленнее, чем обычно, что может затруднять повседневные задачи и приводить к характерной медленной, шаркающей походке с очень маленькими шагами;
- ригидность мышц – напряжение и жесткость в мышцах, которые могут затруднить передвижение и выражение лица, а также могут привести к болезненным мышечным спазмам (дистония).
Эти основные симптомы врачи иногда называют паркинсонизмом, поскольку они могут иметь другие причины, кроме болезни Паркинсона. Также болезнь Паркинсона может вызывать ряд других физических и психических симптомов.
Дополнительные симптомы
- проблемы с равновесием – из-за них пациент с этим заболеванием может часто падать и получать травмы;
- потеря обоняния (аносмия) – иногда возникает за несколько лет до развития других симптомов;
- нервная боль – может вызывать неприятные ощущения, такие как жжение, холод или онемение;
- проблемы с мочеиспусканием – например, необходимость часто вставать ночью из-за необходимости мочиться, или непреднамеренное мочеиспускание (недержание мочи);
- запор;
- неспособность получить или поддерживать эрекцию (эректильная дисфункция) у мужчин;
- трудности с сексуальным возбуждением и достижением оргазма (сексуальная дисфункция) у женщин;
- головокружение, помутнение зрения или обморок при переходе из положения сидя или лежа в положение стоя, вызванные внезапным падением артериального давления;
- повышенное потоотделение (гипергидроз);
- трудности с глотанием (дисфагия) – это может привести к недоеданию и обезвоживанию;
- чрезмерное слюноотделение (слюнотечение);
- проблемы со сном (бессонница) – это может привести к чрезмерной сонливости в течение дня депрессия и тревога;
- легкие когнитивные нарушения – небольшие проблемы с памятью и проблемы с деятельностью, требующей планирования и организации;
- деменция – группа симптомов, в том числе более серьезные проблемы с памятью, изменения личности, способность видеть вещи, которых нет (зрительные галлюцинации), и вера в то, что не соответствует действительности (заблуждения).
Симптомы болезни Паркинсона делятся на три категории: первичные двигательные симптомы, вторичные двигательные симптомы и недвигательные симптомы.
Первичные двигательные симптомы болезни Паркинсона
- тремор в состоянии покоя: происходит, когда часть тела на одной стороне тела (обычно рука или нога) слегка дрожит в состоянии покоя без сокращения мышц. Тремор обычно прекращается при легком напряжении мышцы
- брадикинезия: медленные и мелкие движения. Также у пациента возникает ощущение «прилипания» ног к полу при ходьбе. Данное состояние носит временный характер и пропадает после 2-го, 3-го шага
- онемение лица: лицевые мышцы теряют часть своих непроизвольных движений
- ригидность: состояние, при котором мышцы постоянно остаются напряженными, а не сокращаются и расслабляются, как обычно
- постуральная нестабильность/плохой баланс: этот симптом возникает, когда пациенту трудно оставаться в вертикальном положении, возникает чувство отклонения назад.
Недвигательные симптомы болезни Паркинсона
- запор. Если у пациента возникают проблемы с опорожнением кишечника, которые нельзя объяснить другими факторами — диетой с низким содержанием клетчатки или воды, а также приемом определенных лекарств, то это может быть признаком болезни Паркинсона
- гипосомия: это потеря обоняния, что часто встречается при болезни Паркинсона (хотя ее также можно не заметить, как ранний симптом). Данный симптом также может вторично повлиять на чувство вкуса.
- расстройство поведения в фазе быстрого сна: пациент может метаться в постели во сне или упасть с кровати
- расстройства настроения. Психологические проблемы, такие как депрессия и тревога, могут быть ранними признаками болезни Паркинсона и могут возникнуть задолго до того, как появятся двигательные симптомы
- частое мочеиспускание/неотложные позывы: пациенты с болезнью Паркинсона часто чувствуют потребность в более срочном мочеиспускании, даже если их мочевой пузырь не очень наполнен.
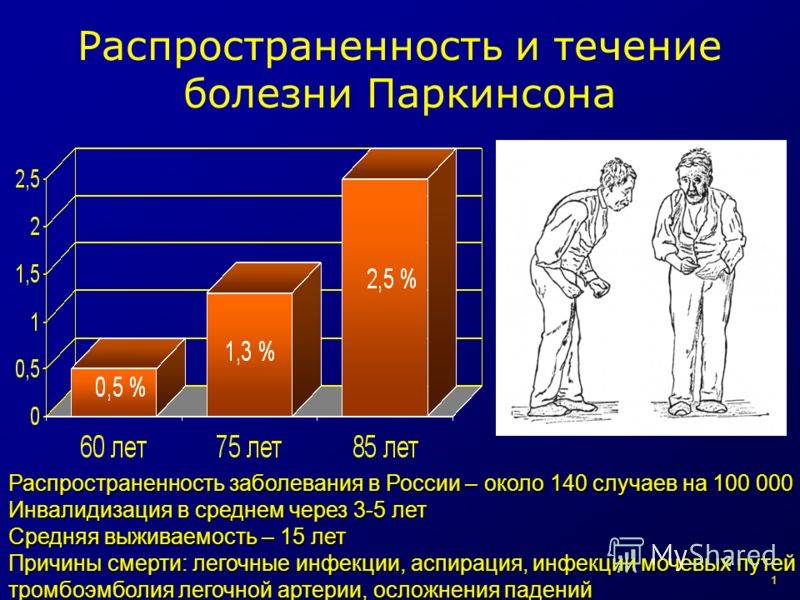
Стадии
Для определения тяжести состояния болезнь Паркинсона принято разделять на несколько периодов – стадий
Понимание стадии важно для правильного выбора методики лечения
- 1 стадия. Нарушения двигательной активности одной из рук, бессонница, проблемы с обаянием. Позже появляется тремор, существенно ухудшается почерк, ощущается скованность в верхней части спины, иногда – в области шеи.
- 2 стадия. Нарушения двигательной функции заметны с обеих сторон. Дрожать начинает нижняя челюсть и язык, может замедлиться речь, исказиться мимика лица. У многих появляются проблемы с потоотделением (характерный признак – влажные или, напротив, чрезмерно сухие ладони).
- 3 стадия. Изменяется походка. При ходьбе человек начинает непроизвольно ставить ступни параллельно друг другу. Сами шаги становятся семенящими, мелкими. Начинает формироваться так называемая «поза просителя»: полусогнутые ноги + согнутая голова + сутулая осанка. Человек ещё способен обслужить себя, но многие вещи в быту становятся для него очень трудными в выполнении.
- 4 стадия. Полная потеря равновесия. Упасть вперёд человек может даже, вставая с постели. Речь становится невнятной, смазанной, голос – тихим. Настроение – чрезмерно подавленное. Для совершения элементарных дел (например, чистка зубов) требуется помощь близких.
- 5 стадия. Больной не может ходить, самостоятельно садиться. Процесс мочеиспускания становится неконтролируемым. Возникают серьёзные нарушения глотания. Речь похожа на лепет ребёнка.
Излечима ли болезнь?
В наше время врачи смогли разработать эффективные медикаментозные методики симптоматического лечения. К сожалению, медикаментозная терапия не помогает победить причину патологии, но существенно облегчает проявление заболевания, уменьшают осложнения, увеличивает продолжительность жизни пациентов.
Если болезнь развивается в возрасте 40-65 лет, то пациенты живут ещё около 20 лет. Если настигла в более раннем возрасте, то прогнозируемая продолжительность жизни – ещё около 40 лет.
Главное, важно своевременно провести комплексную диагностику и начать лечение под контролем опытного невролога, нейрохирурга. Некоторые пациенты, страдающие даже 3-ей стадией заболевания, своевременно начав лечение, возвращаются на работу, требующую двигательной, интеллектуальной активности
Лучше всего взять болезнь под контроль получается взять при использовании нейрохирургических методик или комбинировании медикаментозного лечения с физиотерапией – особенно гипобарической оксигинацией (процедурами в барокамере), массажем.
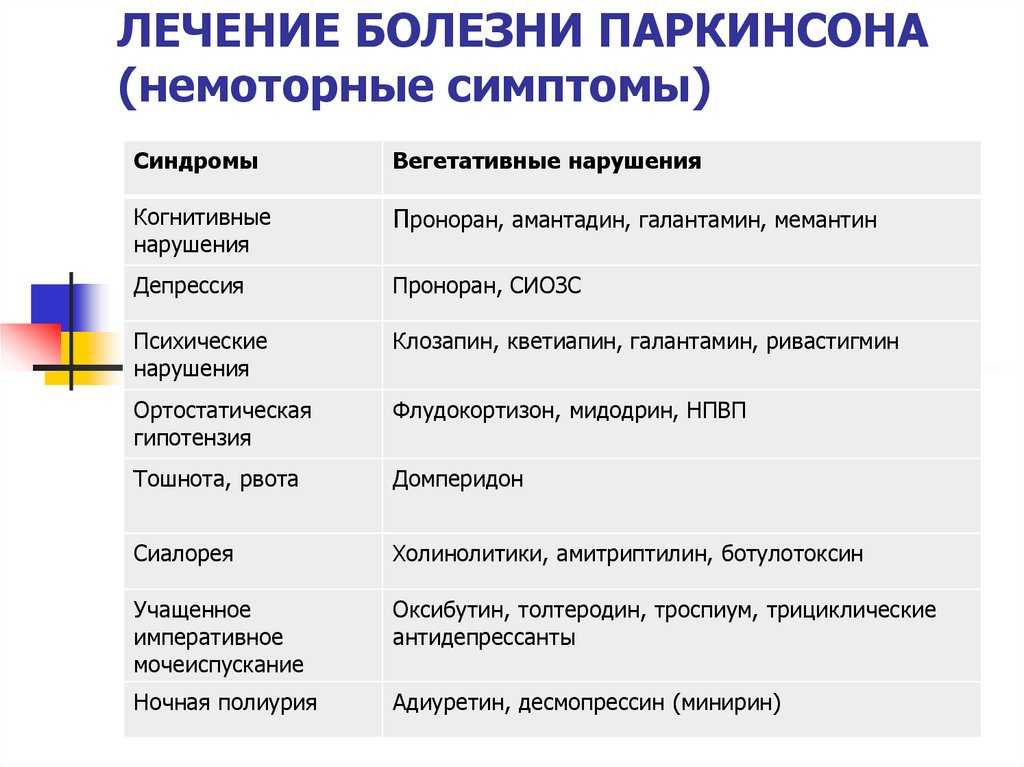
Медикаментозное лечение
Современное медикаментозное лечение базируется на использовании препаратов нескольких групп:
- Блокаторы моноаминооксидазы-Б и катехол-О-метилтрансферазы. Благодаря ним создаются препятствия для разрушения гормона дофамина.
- Активаторы (стимуляторы) рецепторов к дофамину.
- Лекарства, которые подавляют действия периферической декарбоксилазы L-аминокислот (ингибиторы).
- Блокаторы действия холина и его аналогов (такими лекарствами можно влиять непосредственно на механизм передачи нервных импульсов).
- Амантадины – препараты, которые увеличивают чувствительность ряда рецепторов.
Выбор того, как лечить болезнь Паркинсона, зависит от стадии заболевания. Если на 1-й стадии болезни акцент делается на стимуляторы рецепторов к дофамину, то на 5-й стадии лечение – максимально комплексное, и нельзя обойтись без ингибиторов периферической декарбоксилазы.
Хирургическое лечение
С 50-х годов 20-го века при лечении болезни Паркинсона используется и хирургическое вмешательство. При этом методики нейрохирургов претерпели существенные изменения. Первоначально операции были направлены на разрушение проводящих путей в таламусе. Увы, результат таких операций часто был неудовлетворительным, а вот побочных действий было очень много.
Более прогрессивный метод – нейропротезирование (нейроимплантация) или установка нейростимуляторов. Человеку ставятся специальные имплантаты. Они активизируют нервные клетки в мозге, улучшают способность мозга обрабатывать информацию, управлять движениями.
После операции может потребоваться дальнейшее медикаментозное поддерживающее лечение, но количество препаратов, требующихся пациенту, существенно сокращается. Уже сразу после операции существенно уменьшается дрожь, улучшается равновесие, способность концентрироваться.
Причины
Основная причина заболевания – это отмирание нейронов в области головного мозга, которая отвечает за координированное действие мышц и мышечный тонус. Также отметили недостаток дофамина в этой области мозга, который вызывает такие симптомы, как тремор и мышечная скованность. А вот факторов риска или предпосылок довольно много. Они не обязательно напрямую приводят к развитию заболевания, но значительно повышают его вероятность.
Выявить точную причину может только врач-невролог после полноценного обследования.
Наши врачи
Новикова Лариса Вагановна
Врач-невропатолог, кандидат медицинских наук, врач высшей категории
Стаж 42 года
Записаться на прием
Панков Александр Ростиславович
Врач-невролог
Стаж 43 года
Записаться на прием
Ким Лариса Романовна
Врач-невролог, врач-терапевт, врач высшей категории
Стаж 14 лет
Записаться на прием
Беликов Александр Валерьевич
Врач-невролог, кандидат медицинских наук
Стаж 24 года
Записаться на прием
Диагностика
МРТ головного мозга
Стоимость: 14000 руб.
Подробнее
Сначала врач собирает анамнез. Пациенту задают такие вопросы:
- Как давно появились первые симптомы и как быстро они прогрессировали?
- Усиливается ли тремор в покое?
- Есть ли наследственные предпосылки к развитию заболевания?
- Работает ли пациент на производствах с повышенной токсической опасностью?
- Принимает ли пациент лекарственные препараты, повышающие риск развития паркинсонизма?
- Были ли в недавнем прошлом тяжелые эпизоды инфекционных заболеваний?
- Были ли травмы головы?
Затем врач проводит стандартный для подобных жалоб неврологический осмотр: оценивает походку, мышечный тонус, характер тремора и т.д.
Следующий этап – фармакологический тест. Он заключается в назначении пациенту препарата на основе дофамина или аналогичных веществ. Если есть паркинсонизм, то это способствует снижению симптоматики.
Нередко требуется консультация психолога для оценки когнитивной и эмоциональной сферы. Обычно для этого используют стандартные тесты и опросники.
Подтвердить диагноз можно на – обследование покажет патологические участки в области, отвечающей за мышечный тонус и координацию. Эти высветленные участки показывают отмершие нейроны. МРТ позволяет также подтвердить или исключить опухоль.
Диагностика заканчивается постановкой диагноза, в соответствии с которым назначают лечение.
Лечение паркинсонизма
Лечение сходно и для синдрома Паркинсона, и для болезни Паркинсона. Главное отличие заключается в том, что при синдроме требуется установить причину и начать лечение основного заболевания.
Рекомендуются следующие методы лечения:
- Назначаются препараты с содержанием дофамина или его предшественников.
- Препараты, которые тормозят разрушение дофамина.
- Нейропротекторы – защищают нейроны от гибели.
- Антидепрессанты – при серьезных нарушениях эмоциональной сферы.
- Лечебная физкультура – способна снизить симптоматику на ранних стадиях.
- Методика глубокой стимуляции мозга – применяется не повсеместно, но дает хорошие результаты. Метод заключается в ношении устройства, от которого в мозг идут электроды, стимулирующие соответствующий участок мозга.
Эффективность медикаментозного лечения оценивают по снижению симптоматики. Если консервативная терапия оказалась неэффективной, то назначают хирургическое вмешательство.
Оперативное лечение: к нему прибегают при неэффективности медикаментозного. Операция называется стереотаксической деструкцией ядер таламуса и заключается в разрушении области мозга, отвечающей за чувствительность. Процедура позволяет снизить симптоматику и вернуть способность к нормальному движению.
В клинике ЦЭЛТ работают квалифицированные неврологи, которые предлагают терапию синдрома Паркинсона. Современные методы диагностики позволяют врачам точно установить причину болезни, а многолетний опыт – назначить максимально эффективное лечение.
- Рассеянный склероз
- Мышечная дистония
Причины
Самая распространённая причина патологии – наследственность. Гибель клеток связана с активацией апотоза – механизма, который запрограммирован генетически. У 20% пациентов с болезнью Паркинсона есть или были родственники, знакомые с данным недугом. В группе риска – лица с изменениями в одном из генов (ген PARK2).
Существенная проблема состоит в том, что передача заболевания через гены – аутосомно-рецессивная, а это значит, что проявляется она, как правило, не напрямую от родителей к детям, а через поколение и даже несколько поколений. И многие не подозревают об опасности А ведь если в роду был человек, который страдал этим заболеванием, должны быть регулярные обследования организма в неврологическом «срезе»: особенно после 50-ти лет.
Но кроме наследственного фактора есть и другие провокаторы развития болезни:
- Прием ряда лекарств. Как показывает практика, к заболеванию могут привести антидепрессанты нейролептики (метоклопрамид), резерпин, антагонисты кальция (дилтиазем), препараты лития. Вот почему эти препараты являются рецептурными и их приём требует строгого контроля врача. При этом, если бы препараты были действительно опасны, естественно, их бы никто не назначал. Всё очень индивидуально.
- Всевозможные травмы (особенно опасны сотрясения головного мозга).
- Энцефалиты – вне зависимости от того, какую природу они имеют – вирусную или бактериальную. В обоих случаях высоки риски повреждения структуры вегетативных ганглиев – скоплений мультиполярных нервных клеток
- Другие заболевания. Провокаторами могут выступить злокачественные образования, эндокринные патологии, атеросклероз.
Для диагностики болезни Паркинсона применяют несколько способов:
- Визуальный осмотр.
- Функциональная диагностика: метод клинико – акселерометрической дифференциальной диагностики тремора (дрожания), ультразвуковая транскраниальная сонография (ТКС), томография.
- Лабораторные анализы (крови, мочи).
Ряд из этих способов диагностики – базовые, первоочередные, ряд – вспомогательные уточняющие.
Первоочередно пациенту с подозрением на болезнь Паркинсона показан визуальный осмотр неврологом, лабораторные анализы, клинико – акселерометрическая дифференциальная диагностика тремора и ультразвуковая транскраниальная сонографиия.
Визуальный осмотр
При визуальном осмотре обязательно изучается характер дрожания пальцев. Если это действительно болезнь Паркинсона, то чаще всего срабатывает правило «переката пилюли»: пациенту кажется, что пальцы не просто дрожат, а между ними перекатывается некий объект похожий на таблетку. Кроме того, тремор несимметричен. На одной из рук он более, на другой –менее выраженный. Очень часто на начальной болезни по характеру тремора можно определить: нужно продолжать диагностировать именно болезнь Паркинсона, или же у пациента – болезнь Вильсона-Коновалова, сопровождающаяся нарушением метаболизма.
Также выполняется детальный анализ походки. Врач просит пациента пройтись по кабинету и наблюдает за скоростью. В группе риска – пациенты, у которых при движении вперёд наблюдается явное ускорение. Таким образом, пациенты невольно пытаются компенсировать сложности с удержанием равновесия.
Функциональная диагностика
Самые эффективные – ультразвуковая транскраниальная сонография и Клинико- акселерометрическая дифференциальная диагностика. Они помогают не просто подтвердить или опровергнуть наличие заболевания, но и верно подобрать лечение, в том числе, дозировку.
Ультразвуковая транскраниальная сонография помогает определить, какая площадь нервных клеток мозга поражена и даже предрасположенность к болезни Паркинсона, а акселерометрическая дифференциальная диагностика информативна для анализа динамики тремора.
Томография же при диагностике является вспомогательной. Она показана не для выявления характера болезни Паркинсона, а для отличия её от других патологий и (или) выявления у пациента новообразований, дегенеративных патологий.
По показаниям также может назначаться электроэнцефалография, допплерография, УЗИ брахицефальных артерий. Данные, полученные с помощью этих обследований, также – уточняющие.
Клинические проявления
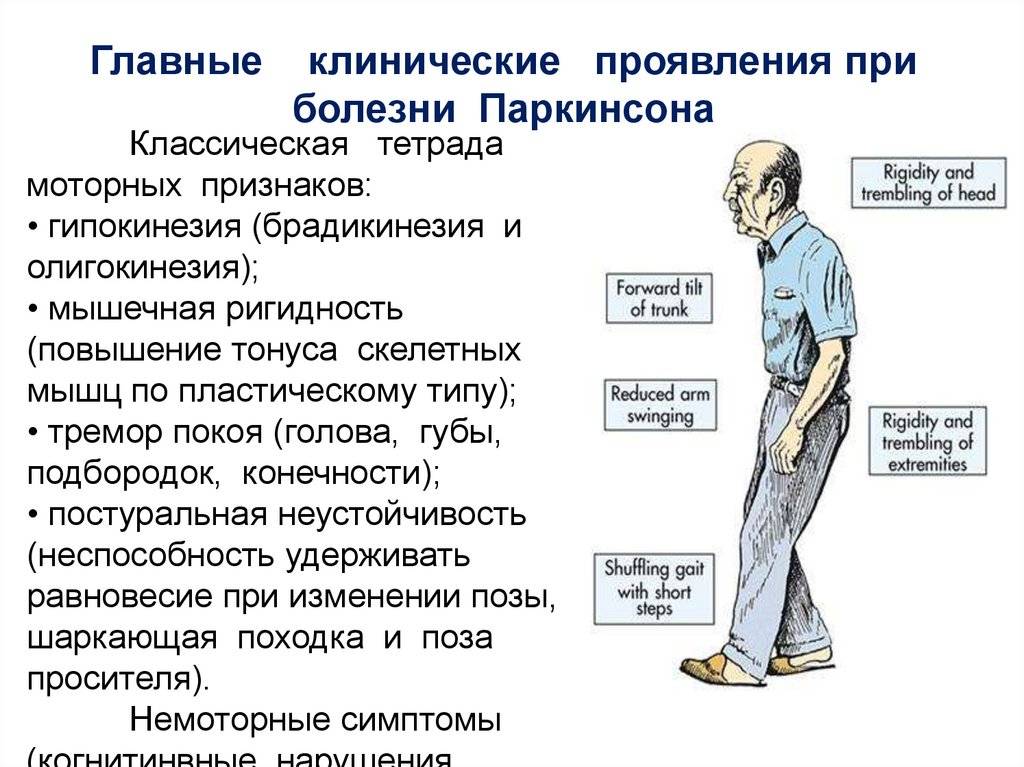
Все признаки болезни Паркинсона обусловлены разрушением нейронов. Эти клетки выполняют различные функции, от движений пальцев рук до контроля работы внутренних органов. В зависимости от того, какие клетки повреждаются в результате патологических биохимических реакций либо действия внешних факторов, заболевание может иметь различные проявления. При диагностике паркинсонизма выделяют тетраду симптомов, которые могут возникать по отдельности либо в совокупности:
- тремор — дрожание конечностей;
- ригидность — мышечная слабость;
- гипокинезия — снижение подвижности;
- снижение постурального контроля — нарушение равновесия и контроля положения тела в пространстве.
Мышечный тремор — один из наиболее явных симптомов болезни Паркинсона. Его можно заметить уже на начальных этапах болезни, когда остальные клинические признаки не успели сформироваться. Ригидность мышц легко определяется на поздних стадиях паркинсонизма, но на первых этапах может оставаться незамеченной. В ходе диагностики большое значение имеет симметричность тонуса конечностей. Характерная для истинного паркинсонизма особенность — это ассиметричное проявление симптомов.
Гипокинезия — это замедленность движений, а также уменьшение их количества и амплитуды. На ранних этапах этот симптом практически незаметен, но существуют способы его обнаружения. Так, пациента просят выполнить простые движения (согнуть пальцы в кулак). Если выполнить это действие быстро и симметрично не получается, это становится основанием для подозрения на болезнь Паркинсона. На поздних стадиях гипокинезия начинает проявляться в быту. Больному сложно застегивать одежду, принимать пищу, выполнять гигиенические и другие процедуры. Также может нарушаться двигательная функция мимических и жевательных мышц. В связи в этим, у человека появляются нетипичные жесты, речь становится нечеткой.
Кроме изменения состояния мышц, пациента беспокоят дополнительные симптомы болезни Паркинсона, а в некоторых случаях они выходят на первый план. К ним относятся бессонница, неконтролируемое слюнотечение, расстройства пищеварительной и мочевыделительной систем, деменция и другие проявления. Характерным для паркинсонизма также является синдром беспокойных ног — состояние, при котором пациент испытывает дискомфорт в нижних конечностях и постоянно выполняет ими движения для облегчения самочувствия.
Стадии болезни Паркинсона
Патологические изменения в работе центральной нервной системы развиваются поэтапно. На первых стадиях болезнь может протекать бессимптомно, а определить ее самостоятельно можно только тогда, когда признаки становятся более выраженными. Первая классификация выделяет 3 степени развития паркинсонизма, обусловленных общей клинической картиной и необходимостью принимать специфические медикаменты:
- ранняя — не требует регулярного приема препаратов, больной сохраняет полную работоспособность;
- развернутая — на этом этапе пациенту уже назначается медикаментозное лечение, но можно сохранить физическую способность выполнять любые задачи;
- поздняя — пациент может утрачивать способность к элементарному самообслуживанию, усиливается риск развития осложненных форм.
Существует еще одна классификация, которой пользуются медики всего мира при диагностике болезни Паркинсона (по Хену-Яру). Она различает 5 последовательных стадий патологии:
- первая — можно отметить двигательные проявления, но только с одной стороны;
- вторая — симптомы начинают быть заметными с двух сторон;
- третья — пациент испытывает незначительное нарушение координации движений, походка становится неустойчивой, но человек по-прежнему не утрачивает способность к самообслуживанию;
- четвертая — двигательная активность значительно ограничена, вследствие чего человек нуждается в посторонней помощи для передвижения;
- пятая — человек практически утрачивает возможность передвигаться, постоянно находится в горизонтальном либо сидячем положении.
Признаки болезни Паркинсона у женщин и мужчин идентичны. Кроме того, заболевание может впервые проявляться в любом возрасте, в том числе у молодых людей младше 25 лет
Действительно, в большинстве случаев его диагностируют у пожилых, но на характерные симптомы нельзя не обращать внимание, если они возникли у молодых женщин или мужчин
Что такое болезнь Паркинсона?
Давайте разберёмся, что такое болезнь Паркинсона простыми словами. Болезнь Паркинсона — это недуг мозга, нейродегенеративное расстройство, которое чаще поражает людей старшего возраста. При заболевании определённые ткани мозга лишаются способности нормального функционирования и постепенно умирают. При болезни Паркинсона умирают области мозга, которые вырабатывают дофамин.
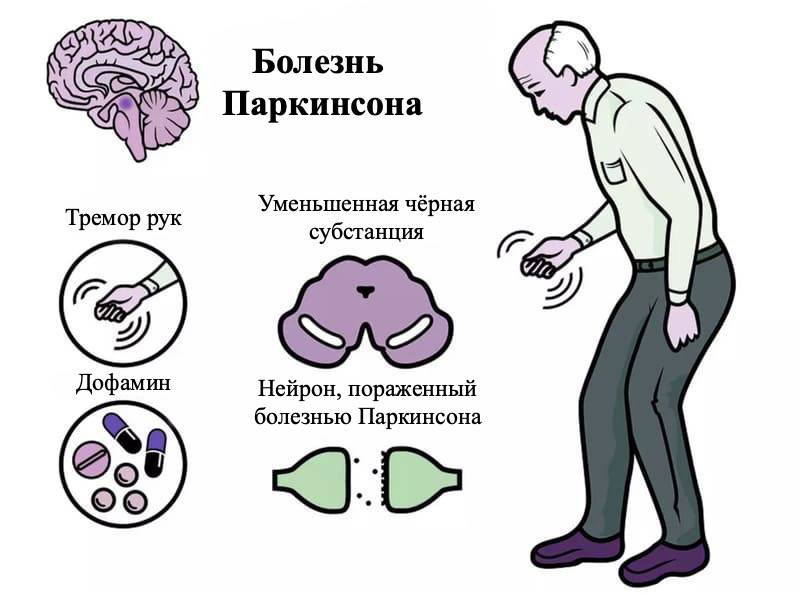
Значение дофамина в работе ЦНС многогранно. Дофамин — нейромедиатор, известный «гормон радости», он воплощает ощущение удовольствия. Дофамин играет ключевую роль в общей двигательной активности тела, точной координации движений и мышечных сокращений. Одна из причин болезни Паркинсона — нехватка сигнальной молекулы дофамина в определённых маршрутах передачи сигналов в головном мозге.
Одним из симптоматичных признаков, характеризующих синдром Паркинсона, является дрожание конечностей (тремор). Данное состояние связано с гибелью нейронов, которые вырабатывают дофамин. Нехватка дофамина ведёт к избыточному тонусу мышц и повышению резкости и движений и снижению контроля двигательной активности.

Болезнь Паркинсона характеризуется двигательными проявлениями. Для любой стадии болезни характерно проявление психических расстройств — повышенная потребность во внимании и признании, тревожность, вспышки раздражительности и последующие раскаяния, неуверенность, усталость, пассивность, утрата интереса, депрессия, меланхолия.
Во многих случаях психические расстройства обнаруживаются гораздо ранее телесных изменений. При поздних этапах болезни Паркинсона психические проявления — астеническое, тревожное, депрессивное расстройство и деменция — зачастую доминируют над моторными признаками и существенно ухудшают качество жизни пациентов и их близких.
При болезни Паркинсона важно проводить анализ факторов и закономерностей проявления и динамики психических расстройств
Причины заболевания
На сегодняшний день медицина владеет многими знаниями в биохимических и молекулярных механизмах этого заболевания, однако истинные причины болезни Паркинсона остаются не известными до сих пор. Основные предположения возникновения недуга следующие:
- Наследственная предрасположенность
- Возрастные изменения
- Внешняя среда — неблагоприятная экология, влияние тяжелых металлов, отравляющие вещества, вирусы, инфекционные заболевания
Возраст считается единственным понятным фактором риска заболевания, чем старше человек, тем выше вероятность, особенно в сочетании с наследственной расположенностью. У 5-10% людей с этим заболеванием симптомы возникают уже после 50 лет — это ранее-исходная форма болезни Паркинсона, которая может быть связана с генными мутациями. При наличии больных родственников БП, риск развития заболевания достигает 25% у населения старше 60 лет, при отсутствии в семейном анамнезе БП — эта цифра составляет 1 — 5%.
- Мужчины страдают болезнью Паркинсона в 1,5 раза чаще женщин.
- В развитых странах (возможно из-за факторов внешней среды), выше уровень заболеваемости — токсины в воздухе из-за развития промышленности, мощное электро-магнитное поле, радиация и пр. неблагоприятные факторы, влияющие на здоровье жителей мегаполисов.
- Ученые, проводя опросы больных паркинсонизмом делают выводы, что работа, связанная с частой или постоянной вибрацией, снижает риск возникновения болезни Паркинсона на 33%, чем профессиональная деятельность, не связанная с ней.
- Ученые также предполагают, что возможным пусковым механизмом заболевания служат вирусные интоксикации, частые травмы головы и различные химические отравления.
Причины болезни также зависят и от вида:
- Первичный паркинсонизм – в 80% случаев вызван генетической предрасположенностью.
- Вторичный паркинсонизм — возникает на фоне различных патологий и имеющихся заболеваний.
Наиболее частые патологии, являющиеся провоцирующими факторами развития вторичного паркинсонизма следующие:
- Опухоль головного мозга
- Атеросклероз сосудов головного мозга, угрожаемый инсультом и дисциркуляторной энцефалопатией
- Хронические наследственные заболевания
- Частые черепно-мозговые травмы
- Отравления техническим спиртом, марганцем, цианидами, угарным газом
- Прием нейролептиков и некоторых других лекарственных препаратов
- Перенесенный энцефалит
- Наркомания
Болезнь Паркинсона происходит из-за разрушения клеток головного мозга, функции которых заключаются в синтезе нейромедиатора допамина, поэтому мозг начинает утрачивать способность передавать импульсы к мышцам тела.
Если вдаваться в глубинные процессы нарушений в мозге, то можно констатировать следующее — развитие заболевания связано со снижением активности тормозных дофаминергических нейронов в «черном веществе» и «полосатом теле» (неостриатуме) — отделах базальных ганглиев мозга, которые отвечают за контроль движений.
В норме нейроны черного вещества посылают свои отростки в полосатое тело. В их синапсах выделяется дофамин, который тормозит неостриатум. Отростки нейронов, идущие в обратном направлении, посредством ГАМК (гамма-аминомасляной кислоты) подавляют активность черного вещества. Эта сложная система представляет собой обоюдные тормозящие пути, «фильтрующие» двигательные импульсы. Дофаминергические нейроны черной субстанции при болезни Паркинсона погибают, что приводит к возникновению двигательных нарушений.